Overzicht
1. Wat is long COVID?
2. Wat melden rapportages over patiënten met post-COVID-19-syndroom?
3. Wat is MIS-A?
4. Ontstekingen aan het hart door COVID-19: verwijs patiënten door voor onderzoek;
5. Waar moet nog meer op worden gelet?
6. Is het een nieuw verschijnsel? Over de gevolgen van het eerste SARS-coronavirus, 2003;
7. Is verbetering van de longcapaciteit mogelijk?
8. Hoe moet post-COVID/ long COVID worden behandeld?
9. Nader te onderzoeken: hyperferritinemie (ijzerstapeling), vetmetabolisme, EGFR en "mitochondrial health"
1. Wat is long COVID?
Long-COVID is geïntroduceerd door mensen die COVID-19 hebben gehad en na weken of maanden nog met gezondheidsklachten te maken hebben. Het kan gaan om vermoeidheid, om uitputting bij matige inspanning, afname van longcapaciteit, een aanhoudende hoest, pijn op de borst, terugkerende koorts en andere ziekteverschijnselen. De officiële term is "Post acute COVID-19" of "Post-COVID-19 syndroom". De Long Alliantie Nederland gebruikt de term "COVID-19 Associated Syndrome", CAS.
Long-COVID is niet specifiek. In sommige gevallen kunnen aanhoudende klachten het gevolg zijn van een longontsteking (Persistent Symptoms in Patients After Acute COVID-19, JAMA 2020;324(6):603-605). COVID-19 geeft in alle gradaties (mild tot ernstig) risico op schade aan het hart, de longen, nieren en de hersenen. Omdat COVID een microtrombotische ziekte is, kunnen kleine "klonters" ontstaan in de fijne vaten. Psychische en motorische problemen die ontstaan tijdens en ná COVID-19, kunnen het gevolg zijn van neurologische schade door het virus. Ook bij jongeren kunnen hersenbloedingen, epilepsie en het Guillain-Barré-syndroom (een neurologische ziekte) voorkomen. COVID-19 geeft een verhoogd risico op het ontwikkelen van Parkinson en Alzheimer op lange termijn (COVID-19 (coronavirus): Long-term effects, Mayo Clinic, 17 november 2020).
Long-COVID wordt wel als verzamelnaam gebruikt voor systemische ziekten, immuunstoornissen en ontstekingsreacties die het gevolg zijn van COVID-19. Onder long-COVID kunnen ook het post-IC-syndroom en post-viraal-vermoedheidssyndroom worden geschaard. Een voorbeeld van een ontstekingsziekte die het gevolg kan zijn van COVID, is MIS-A (Multisystem Inflammatory Syndrome in Adults).
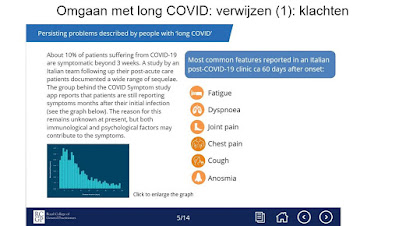
2. Wat melden rapportages over patiënten met Post-COVID-19-syndroom?
In een vervolgstudie onder 150 mensen die niet-kritieke COVID-19 hebben gehad, meldt 30% op dag 60 ná de eerste symptomen ademnood (dyspnoe); 40% meldt algehele zwakte (asthenie) op dag 60. De helft van deze patiëntengroep werkt in de medische sector en de helft heeft minimaal één onderliggende ziekte (Follow-up of adults with noncritical COVID-19 two months after symptom onset, Clinical Microbiology and Infection, 5 oktober 2020). Hetzelfde beeld wordt geschetst in een evaluatie van patiënten die in 2020 in het ziekenhuis opgenomen zijn geweest voor COVID-19 (IC- en niet-IC-patiënten). Het nadeel van deze en andere recente evaluaties is dat de details ontbreken, dat patiënten zelf rapporteren, dat géén controle plaatsvindt en dat er ook geen controlegroep ter vergelijking is betrokken bij de studie. De comorbiditeiten in deze groep zijn een hoge bloeddruk (46,7%), een hoog BMI (47,5%) en diabetes (21,7%) (Post-discharge persistent symptoms and health-related quality of life after hospitalization for COVID-19, Journal of Infection Vol. 81, Issue 6, 1 december 2020).
In een groep van 143 patiënten die eerder waren opgenomen voor COVID en van wie 35% een hoge bloeddruk heeft, 18% schildklieraandoeningen, 11% immuunaandoeningen, 9% COPD en 7% diabetes, worden vermoeidheid (53%), ademhalingsproblemen (43%) en gewrichtspijn (artralgie, 27%) gerapporteerd. Ook in deze studie ontbreken de nodige details, de studie zelf meldt dat de longontsteking die het gevolg is van COVID-19, de aanhoudende klachten kan veroorzaken (Persistent Symptoms in Patients After Acute COVID-19, JAMA 2020;324(6):603-605).
Specifieker is de follow-up van 384 voormalig COVID-patiënten tussen dag 47 en dag 59 ná ontslag uit het ziekenhuis. 7,3% van 247 patiënten heeft een aanhoudend laag niveau van witte bloedcellen, 30,1% van 229 patiënten heeft een verhoogde D-dimeerwaarde (D-dimeerverhoging duidt op de afbraak van bloedstolsels in het lichaam) en 9,5% van 190 patiënten heeft een verhoging van het C-reactief proteïne (CRP, een eiwit dat door de lever wordt geproduceerd bij ontstekingen). Van 244 patiënten bij wie tijdens de evaluatie een thoraxfoto werd afgenomen, is bij 9% het longweefsel verslechterd en bij 14,8% is nader onderzoek nodig (Long-COVID: a cross-sectional study of persisting symptoms, biomarker and imaging abnormalities following hospitalization for COVID-19, Thorax, 10 november 2020).
3. Wat is MIS-A?
MIS-A staat voor Multi Inflammatory Syndrome in Adults. Tot voor kort was bekend dat kinderen dit systemische syndroom ná infectieziekten kunnen ontwikkelen, bij kinderen heet het "MIS-Children". Het houdt in dat het lichaam in een staat blijft verkeren waarin het probeert om een infectie op te ruimen. Deze ontstekingsreactie is anders dan ontstekingen en verstoorde werking van de organen die toe te schrijven zijn aan hypoxie. In de schaarse literatuur over MIS-A wordt een variatie aan symptomen vermeld. Patiënten kunnen zich melden met aanhoudende keelpijn, koorts, zwakte, algehele malaise, stijfheid, diarree, uitslag, shock, nierfalen, eetproblemen, druk, palpitaties van het hart ("overslagen"), oorsuizen, hemofilie, een zwakke pols, lage bloeddruk, misselijkheid, zeer donkere urine, pijn bij het slikken en een brandend gevoel bij het plassen.
Om te bepalen of het MIS-A is, moeten een RT-PCR en antigeentest worden afgenomen, aangevuld met een meting van de ontstekingsmarkers en trombosemarkers CRP (C-reactief proteïne), ferritine, D-dimeer, alanine aminotransferase (leverfunctie), absolute aantal lymfocyten (ALC) en troponine (hartfunctie). Het onderzoek wordt aangevuld met CT-scans om de organen te beoordelen, een thoraxfoto om eventuele matglasvlekken op de longen te ontdekken, een echo van het hart (TTE), ECG van het hart en ejectie-fractieonderzoek van het hart.
In de gerapporteerde gevallen van MIS-A waren de ontstekingsmarkers duidelijk verhoogd en was beschadiging van het endothelium of coagulopathie door SARS-CoV-2-infectie de aanleiding. In één van de gevallen werden deeltjes van het complementsysteem teruggevonden in de bloedvaten. Behandeling met onder meer corticosteroïden, heparine, fenylefrine, dobutamine, Remdesivir, tocilizumab, midodrine, norepinefrine en vasopressine brachten verbetering (Case Series of MIS-A Associated with SARS-CoV-2 Infection-- United Kingdom and United States, March-August 2020, Morbidity and Mortality Weekly Report CDC, 9 oktober 2020; 69(40): 1450-1456).
4. Ontstekingen aan het hart door COVID-19: verwijs patiënten door voor onderzoek
In herstelde COVID-patiënten kunnen ontstekingen aan de hartspier optreden. Een MRI-onderzoek onder 100 patiënten die hersteld zijn van COVID, toonde dat 78% hartproblemen had en 60% een aanhoudende ontsteking aan het hart. In de patiëntgroep werden aanwezigheid van LGE (Late Gadolinium Enhancement, een marker voor fibrose en oedeem door ontsteking van het hartzakje) en een duidelijke verhoging van troponine (Outcomes of Cardiovascular MRI in Patients Recently Recovered from COVID-19, JAMA Cardiology 2020;5(11):1265-1273). Artsen moeten COVID-19-verdenking betrekken in nieuwe cardiologische klachten van patiënten die zich bij hen melden (Myocardial injury and COVID-19: Possible mechanisms, Life Sciences 2020, 15 juli 2020; 253).
In een onderzoek onder competitiesporters en duursporters werden bij 15% afwijkingen gevonden op de Cardio-MR, die op myocarditis duiden, terwijl bij 30,8% LGE aanwezig is. Ook bij deze groep traden fibrose en oedeem door ontsteking van het hartweefsel als gevolg van COVID op (Cardiovascular Magnetic Resonance Findings in Competitive Athletes Recovering from COVID-19 Infection, JAMA Cardiology, 11 september 2020).
Er is thans geen richtlijn die terugkeer naar competitiesport en duursport ná COVID-19 reguleert. De afname van troponine, ECG en een echo wordt in alle gevallen (van asymptomatische COVID-19 tot COVID met ernstige klachten) aanbevolen. Minimaal wordt 2 weken rust na de infectie aangeraden. In geval van myocarditis (ontsteking van de hartspier) kan 3 tot 6 maanden rust worden aanbevolen. Als er "milde" COVID-19-infectie is geweest, kan het sporten worden hervat volgens het "50/30/20/10-principe": in de eerste week worden de normale intensiteit en duur gehalveerd, tot in de vierde week nog maar 10% van de intensiteit en duur van de sportactiviteiten wordt verminderd (Considerations for Return to Exercise Following Mild-to-Moderate COVID-19 in the Recreational Athlete, Muscoskeletal Journal of Hospital for Special Surgery 2020 nov;16(Suppl 1): 102-107).
5. Waar moet nog meer op worden gelet?
In 15% van de COVID-patiënten treedt spierpijn op. Deze gaat in de meeste gevallen over. Als de spierpijn aanhoudt door ontstekingsmechanismen ná COVID, worden warmte, ijskoeling, eventueel topische niet-steroïde ontstekingsremmers (NSAIDs) en strekoefeningen toegepast.
Omdat COVID-19 een ziekte is met een verhoogd risico op trombo-embolische aandoeningen, dienen artsen alert te zijn op sporters die pijn aan het kuitbeen melden en onderzoek naar VTE (veneus trombo-embolisme) te overwegen (Considerations
for Return to Exercise Following Mild-to-Moderate COVID-19 in the
Recreational Athlete, Muscoskeletal Journal of Hospital for Special
Surgery 2020 nov;16(Suppl 1): 102-107).
Aanhoudende vermoeidheid zou het gevolg kunnen zijn van Auto-Immuun Hemolytische Anemie (AIHA) (Autoimmune haemolytic anaemia associated with COVID-19 infection, British Journal of Haematology Vol. 190, Issue 1, juli 2020, p. 29-31). Het hemoglobine moet worden gecontroleerd om bloedarmoede uit te sluiten.
6. Is het een nieuw verschijnsel? Over de gevolgen van het eerste SARS-coronavirus, 2003
Nee. Het virus dat COVID-19 (Coronavirus Disease-2019) veroorzaakt is SARS-CoV-2, een familielid van SARS-CoV-1. In 2003 werden Azië en Canada sterk getroffen door de SARS-1-epidemie. In 2006 en 2010 zijn internationaal onderzoeken uitgevoerd onder mensen die waren hersteld van SARS-1.
Een evaluatie uit 2005 meldt dat in 15,5% van de SARS-overlevers een achteruitgang in de gastransmissie in de longen werd waargenomen (Impact of SARS on pulmonary function, functional capacity and quality of life in survivors, Thorax mei 2005;60(5): 401-409). In een groep van 37 patiënten werd 3 jaar na SARS-CoV-1-infectie in 20-30% van de gevallen stabiliteit van de verslechtering gemeld (de functies FVC, VC en met name FEF vertoonden na drie jaar nog geen verbetering), (Changes in pulmonary function in SARS patients during the three-year convalescent period, Zhongguo Wei Zhong, september 2007;19(9):536-8).
In een studie uit 2010 wordt bij 52% van de SARS-overlevers een verslechtering van de diffusiecapaciteit van de longen geconstateerd (DLCO). Bij ARDS heeft 76% van de patiënten na 5 jaar een beperking in DLCO. Op de CT-scans werden matglasvlekken in de longen (ground glass opacities), matglasvlekken tussen de longen en verstoring van de druk in de longen (air trapping) gezien (Pulmonary sequelae in convalescent patients after SARS: evaluation with thin-section CT, Radiology, 1 september 2005). Beschadiging van het epitheel weefsel en longfibrose verklaren deze aanhoudende beperkingen van de longcapaciteit, terwijl gebrek aan conditietraining de toestand verergert. De gemiddelde prestatie op de 6-minuten-looptest (6MWT) blijft ondermaats (The long-term impact of SARS on pulmonary function, exercise and health status, Respirology april 2010; 15(3): 543-550).
In februari 2020 werd een evaluatie van 15 jaar gepubliceerd, die gaat over voormalig SARS-patiënten die tussen 2003 en 2005 zijn behandeld. De longfunctie (totale longcapaciteit, TLC en koolmonoxidediffusie, DCLO) is over de afgelopen 15 jaar niet significant verbeterd in SARS-patiënten met longfibrose. Directe behandeling van een longontsteking kan voorkomen dat de longfunctie van SARS-/COVID-overlevers verslechtert. In 15 van de 71 geëvalueerde patiënten is necrose in de heup opgetreden (femoral head necrosis) door een stootkuur corticosteroïden, maar opmerkelijk genoeg (gunstig gesproken) kan deze heupnecrose afnemen. Met gecontroleerde dosering van corticosteroïden kan dit risico worden verkleind (Long-term bone and lung consequences associated with hospital-acquired SARS: a 15-year-follow-up from a prospective cohort study. Bone Research 2020; 8:8).
7. Is verbetering van de longcapaciteit mogelijk?
Patiënten die beademd zijn, kunnen post-IC-syndroom vertonen. In patiënten die voor COVID-19 op de IC zijn opgenomen en mechanisch beademd zijn, kan ook post-IC-syndroom (PICS) optreden. Het verdient aanbeveling om een speciaal rehabilitatiecentrum in te richten om patiënten na ontslag uit van de ziekenhuisafdeling op te vangen. Patiënten die zijn beademd, dienen te worden onderzocht op barotrauma en afzetting van melkzuur door uitputting van de ademhaling. Het is een algemeen beeld dat COVID-patiënten die van de IC komen, ondermaats scoren op de 6-minuten-looptest (6MWT).
Revalidatiespecialisten dienen te controleren op neuropathie, myopathie (ontsteking van de spieren), op cognitieve en neurologische functies, op de ademhaling, de werking van het hart en spier-skeletfuncties. Neuromotorische oefeningen moeten worden gedaan om ziekte en verslechtering van de lichaamsfuncties door inactiviteit te voorkomen (Early Rehabilitation in post-acute COVID-19 patients: data from an Italian COVID-19 Rehabilitation Unit and proposal of a treatment protocol, Edizioni Minerva Medica 2020 oktober;56(6):633-41).
Een recente evaluatie van 145 COVID-19 patiënten na 100 dagen wordt geconcludeerd dat de cardiopulmonaire schade (schade aan longen en hart) is afgenomen en geen belemmering meer oplevert. Hoewel de CT-scans erop lijken te duiden dat géén sprake is van longfibrose, is het onderscheid tussen ontstekingen in het longweefsel en beginnende longfibrose moeilijk te maken (Cardiopulmonary recovery after COVID-19-- an observational prospective multi-center trial, European Respiratory Journal 2020 december 10).
8. Hoe moet post-COVID/long COVID worden behandeld?
Patiënten die "milde" of geen COVID-klachten hebben gehad, hebben meestal geen beeldvormend onderzoek gehad. Fibrose, trombose-activiteit en eventuele neurologische gevolgen kunnen over het hoofd worden gezien. Er is op dit moment een onderzoeksvoorstel van het AMC om patiënten met aanhoudende COVID-gerelateerde klachten aan gedragstherapie te onderwerpen.
Om misdiagnoses te voorkomen, kunnen onderzoek op ontstekingsmarkers (inflammatoire markers), trombotische activiteit/pulmonair trombo-embolisme (D-dimeer en C-reactief proteïne), neurologisch onderzoek en beeldvormend onderzoek (CT/MRI) aan longen uitsluitsel geven. Als de klachten 3 weken na de eerste COVID-19-symptomen aanhouden, kan het bloed worden gecontroleerd op het totaalbeeld, electrolytes, lever- en nierfunctie, troponine, D-dimeer, brain natriuretic peptides (BNP), CRP en ferritin om ontstekingen en trombose-activiteit te beoordelen. Aanvullend kunnen thoraxfoto's, urine-onderzoek en een ECG worden uitgevoerd, evenals onderzoek naar de schildklierfunctie. Patiënten moeten niet van verwijzing worden uitgesloten op de grond dat een RT-PCR een negatieve uitslag geeft (National Institute for Health and Care Excellence, COVID-19 Guideline: Managing the long-term effects of COVID-19, NICE Guideline 188). Nederland heeft geen richtlijn voor de behandeling van long COVID-19, de Royal College of General Practitioners (RCGP) heeft daarentegen een overzichtelijke module voor huisartsen en verwijzers (Course: Long COVID-19). De BMJ heeft ook een advies voor management van post-acute COVID-19 uitgegeven (Management of post-acute COVID-19 in primary care, BMJ 2020;370).
Immuungerelateerde verstoring van het autonome systeem moet worden overwogen als orthostatische intolerantie (orthostatische hypotensie, een daling van de bloeddruk), flauwvallen en tachycardie optreden (Autonomic dysfunction in 'long COVID': rationale, physiology and management strategies, Clinical Medicine Journal, 28 november 2020).
Als de patiënt slik- en spraakproblemen heeft ten gevolge van COVID-19, wordt voorgesteld om door te verwijzen naar de logopedist. Fysiotherapie wordt aanbevolen voor opbouw van de conditie onder begeleiding (monitoring hart-/longfunctie), 2 maal per week (A proposal for multidisciplinary tele-rehabilitation in the assessment and rehabilitation of COVID-19 survivors, International Journal of Environmental Research and Public Health, juli 2020; 17(13): 4890).
9. Nader te onderzoeken: hyperferritinemie (ijzerstapeling), vetmetabolisme, EGFR en "mitochondrial health"
Hyperferritinemie en CoVILD (Interstitial Lung Disease)
Hyperferritinemie kan optreden tijdens en ná infecties, zoals infectie met het coronavirus. Het houdt in dat er op bepaalde delen in het lichaam een overschot aan ijzer ontstaat. Hyperferritine, ijzerstapeling, wordt geassocieerd met aanhoudende ontstekingen en aanhoudende longaandoeningen ná infectieziekten (The Hyperferritenemic Syndrome: macrophage activation syndrome, Still's disease, septic shock and catastrophic antiphospholipid syndrome, BMC Medicine 2013; 11: 185).
Het is nog niet helemaal duidelijk of hyperferritine een gevolg is van een ontsteking, of juist ontstekingsbevorderend werkt; het wordt aangenomen dat hyperferritine bijdraagt aan de "cytokine storm" die in ernstige COVID-19 optreedt (Severe COVID-19, Another Piece in the Puzzle of the Hyperferritinemic Syndrome. An Immunomodulatory Perspective to Alleviate the Storm, Frontiers in Immunology 2020; 11; 1130). Op dit moment wordt de invloed van een door SARS-CoV-2 verstoorde ijzerhuishouding op aanhoudende longproblemen/longfibrose onderzocht (Persisting alterations of iron homeostasis in COVID-19 are associated with non-resolving lung pathologies and poor patients' performance: a prospective cohort study, Respiratory Research 2020; 21: 276). Het onderzoek is geregistreerd onder de trial "Development of Interstitial Lung Disease (ILD) in Patients with Severe SARS-CoV-2 Infection (COVID-19) (CovILD)".
Vetmetabolisme
In patiënten die het eerste SARS-coronavirus (2003) hebben overleefd, wordt een verstoord vetmetabolisme waargenomen, 12 jaar na infectie. Langdurige behandeling van SARS-patiënten met Methylprednisolon wordt geassocieerd met veranderingen in het vetmetabolisme (Altered Lipid Metabolism in SARS Patients Twelve Years after Infection, Scientific Reports 2017;7: 9110).
Fibrose door overactivering van de epidermale groeifactor-receptor
In een studie uit 2017 werd geconstateerd dat overactivering van de epidermale groeifactor-receptor (EGFR) ná infectie met het SARS-coronavirus voor fibrose zorgt. Het moduleren van de activiteit van de EGFR is een mogelijke behandeloptie om fibrose als gevolg van COVID-19 te voorkomen/beperken (Overactive Epidermal Growth Factor Receptor Signaling Leads to Increased Fibrosis after SARS Coronavirus Infection, Journal of Virology 2017 jun 15; 91(12)).
Verstoorde werking van mitochondria en oxidatieve stress
Ten slotte is duidelijk dat de gezondheid van mitochondria tijdens en ná COVID-19 een belangrijke factor is in het ziekteproces en het herstel. Mitochondria regelen de energiehuishouding van de cel en zij zijn betrokken bij immuniteit en ontstekingsreacties. Het afvalproduct van de cellen is oxidatieve stress of, specifieker, Reactive Oxygen Species (ROS). Als de werking van mitochondria wordt verstoord door een indringer, bijvoorbeeld het coronavirus, neemt de oxidatieve stress toe en kunnen mitochondria afsterven. Door verstoring van de normale werking van de mitochondria zijn deze energieregelaars minder goed in staat om de cellen te weren tegen ontstekingen en infecties. Lichamelijke activiteit, de opname van antioxidanten, waaronder melatonine, Vitamine C, de steroïde Vitamine D3 en fenolen zijn van belang voor het onderhoud van gezonde mitochondria. De exacte rol van mitochondria in long COVID wordt nader onderzocht.
Colchicine, een ontstekingsremmer
Vermelding verdient de herwaardering van colchicine voor de behandeling van ontstekingen. Dit middel zou kunnen worden toegediend om pericarditis en myocarditis (ontstekingen van het hartzakje resp. ontsteking van de hartspier) te kunnen behandelen.